La psoriasis es una enfermedad inflamatoria de la piel muy frecuente dado que afecta a un 2-3% de la población. Aunque se desconoce aún cuál es su causa se sabe que el sistema inmunológico tiene un papel clave, existiendo una clara predisposición genética hasta en un 50% de los casos. Existen además muchos factores ambientales que son capaces de desencadenar o empeorar la psoriasis como son traumatismos, infecciones, algunos medicamentos, factores metabólicos (pe. la obesidad), cambios climáticos, el consumo de alcohol, el tabaco o el estrés emocional.
El curso clínico de la psoriasis es poco previsible. Suele ser crónico y oscilante, con exacerbaciones y periodos de remisión intermitentes. Afortunadamente la mayoría de pacientes presenta formas leves-moderadas, pero pueden haber formas más graves o formas que además de la piel tienen afectación articular (artritis psoriásica). De todos modos aunque en la mayoría de pacientes no es una enfermedad grave, puede tener un impacto muy grande en la calidad de vida de los pacientes.
El diagnóstico suele ser clínico pero es importante que el diagnóstico lo realice un dermatólogo con experiencia porque a menudo es necesario diferenciarla de otras enfermedades de la piel que se pueden parecer (pitiriasis rosada, liquen plano, lupus eritematoso, dermatitis seborreica, eczemas de manos, infecciones fúngicas, etc).
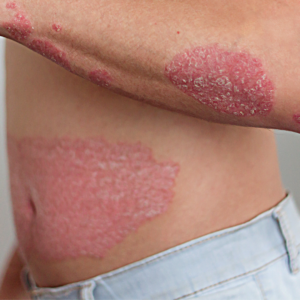
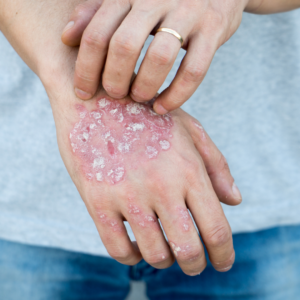
Existen múltiples modalidades de tratamiento que se escogerán siempre tras una valoración individual del paciente donde se valorará la extensión y gravedad, la forma clínica, la localización, el impacto en la calidad de vida, las circunstancias personales, las contraindicaciones, así como las preferencias individuales de cada paciente.
Es muy importante en primer lugar aconsejar un estilo de vida saludable al paciente recomendándole una dieta adecuada, evitar el sobrepeso, evitar el consumo excesivo de alcohol o el tabaco, e intentar controlar el estrés emocional.
Existen además diferentes tratamientos médicos que ayudan a que las lesiones se atenúen o desparezcan de una forma más o menos prolongada. De todas maneras es importante explicar que ninguno de ellos, hasta ahora, es curativo. Estos incluyen:
- Tratamientos tópicos (cremas hidratantes, queratolíticos, y fármacos antiinflamatorios).
- Fototerapia (que va desde el sol natural hasta diferentes tipos de ultravioletas).
- En casos más extensos o resistentes se pueden utilizar medicaciones sistémicas:
- Los fármacos clásicos “no biológicos” (acitretina, metotrexato, ciclosporina, dimetilfumarato, apremilast)
- Los nuevos fármacos “biológicos” que bloquean vías clave del proceso inflamatorio (anti-TNF, anti-IL-12/23, anti IL-23, anti-IL
Todos estos tratamientos deben de realizarse siempre bajo la supervisión de un equipo dermatológico experto en el manejo de esta enfermedad.
Artículo redactado por nuestro especialista de enfermedades dermatológicas autoinmunes, el Dr. Jose Manuel Mascaró Galy


